Che cos’è la Sindrome delle Apnee del Sonno?
Come si trattano le apnee del sonno?
Cos’è la polisonnografia?
A questa e ad altre domande cerco di dare una risposta chiara in questo articolo.
Introduzione
La “Sindrome delle Apnee del Sonno – SAS”, ed in particolare la sua più comune forma ostruttiva (OSAS) (la forma “ centrale” è più rara), consiste in una patologia respiratoria con la quale spesso si confronta lo pneumologo nel corso della sua attività professionale specialistica.
Essa è molto più facilmente riscontrabile nella popolazione generale rispetto a quanto comunemente non si pensi, accompagnandosi molto spesso a quel “russare” che, in numerosi casi, ne dichiara la presenza (vedi “Mio marito russa! Che cosa posso fare?”).
La sua concomitante e contemporanea associazione con la BPCO nello stesso paziente ( broncopneumopatia cronica ostruttiva), configura quella che oggi suole definirsi “overlap syndrome”.
Visita Pneumologica
Che cos’è (e come viene fatta)?
Scopri tutte le fasi della visita specialistica e come il Dott. Enrico Ballor valuta il paziente per il disturbo che presenta.
Guarda il Video
Ho già affrontato, nei due articoli prima indicati, una rapida trattazione della sindrome delle apnee del sonno, lasciando a questo testo lo scopo di descrivere brevemente in che cosa consista il principale esame in grado di diagnosticarla (polisonnografia) e quali possibilità di trattamento si aprano una volta individuato il disturbo.
Preliminarmente è possibile praticare una semplice registrazione notturna continua della saturazione dell’emoglobina (sangue) con l’ ossimetro, esame non invasivo (come d’altra parte anche la polisonnografia) in grado di rilevare la presenza di episodi di desaturazione durante il sonno.
Una volta confermata tale condizione il paziente potrà essere sottoposto alla polisonnografia, avendo in questo modo la possibilità di definire la natura “periferica” secondaria (ostruttiva), “centrale” primitiva (neurologica) o “mista” delle apnee registrate nel corso della notte e responsabili degli episodi di desaturazione.
Che cos’è la polisonnografia?
La polisonnografia, per lo meno quella più essenziale utilizzata dallo pneumologo per necessità diagnostiche, consiste in una registrazione notturna di diversi parametri e condizioni tra le quali:
- Saturazione d’ossigeno (vedi “Ossimetria (saturimetria)”).
- Frequenza cardiaca.
- Presenza (o assenza in caso di apnea) di flusso d’aria attraverso la bocca e il naso, in presenza (o assenza) di movimenti toracici e addominali.
- Posizione tenuta dal soggetto durante il sonno.
- Presenza di russamento durante il sonno.
Attraverso l’analisi di questi dati è possibile definire:
- Numero degli episodi di desaturazione dell’emoglobina durante il sonno (indice di desaturazione per ora – ODIindex).
- Presenza o assenza di apnee durante il sonno, differenziando tra apnee vere e proprie (assenza del flusso aereo) e ipopnee (flusso d’aria presente ma molto ridotto).
- Caratteristiche “ostruttive”, “centrali” o “miste” delle stesse.
- Frequenza oraria delle apnee/ipopnee (numero di apnee/ipopnee per ora o indice di apnea/ipopnea – AHI index) che consente di esprimere un parere di maggiore o minore severità del disturbo (stadiazione della malattia).
- AHI in posizione supina e non-supina. Spesso tale dato documenta una maggior frequenza delle apnee in posizione supina rispetto a quelle presenti quando il paziente dorme in decubito laterale.
- Tempo di russamento durante il sonno.
Per quanto si possa procedere alla registrazione polisonnografica convocando il paziente presso un idoneo locale dedicato (struttura ospedaliera o ambulatoriale), l’esame è oggi più facilmente disponibile con poca spesa anche presso il domicilio del paziente, dandogli in questo modo la possibilità di una registrazione notturna più confortevole, percepita con un minor fastidio rispetto a quello già dovuto alla sola presenza dei dispositivi applicati al suo corpo, normalmente assenti nel corso del consueto riposo notturno.
Lo strumento per polisonnografia domiciliare che metto a disposizione dei pazienti che seguo presso il mio studio di Torino consiste in un sistema di registrazione polisonnografica per il monitoraggio cardiorespiratorio tipo “Embletta”.
Come ci si prepara alla polisonnografia?
Il paziente viene opportunamente preparato nel suo letto prima della registrazione notturna, provvedendo a posizionare sul suo corpo i seguenti dispositivi:
- Probe (pinza) digitale dell’ossimetro per la registrazione della saturazione d’ossigeno e della frequenza cardiaca durante il sonno.
- Termistore nasale e orale (rilevatore di flusso d’aria) applicati esternamente sul viso a livello di naso e bocca, utili a valutare il reale flusso dell’aria nel corso della registrazione.
- Fasce elastiche dotate di sensori di movimento a livello della parete del torace e dell’addome.
- Sensori di posizione del corpo nel letto.
- Microfono rilevatore per il russamento.
Nessuno dei dispositivi posizionati sul corpo del paziente rappresenta una misura di registrazione invasiva.
Solitamente il paziente tollera senza grosse difficoltà la presenza di tali dispositivi di misura nel corso della registrazione notturna e difficilmente gli stessi ostacolano il sonno o impediscono una registrazione polisonnografica sufficiente per la diagnosi.
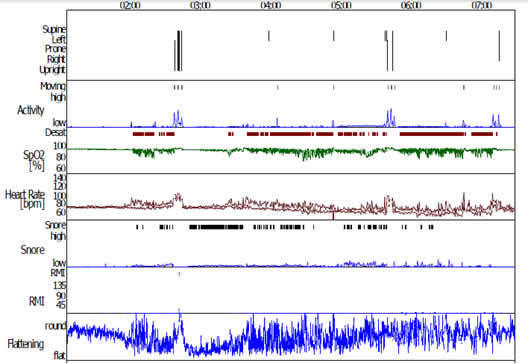
- AHI (indice apnea/ipopnea per ora ) 39,0 /h
- AHI supino 65,0 /h
- AHI non supino 21,9 /h
- ODI (indice di desaturazione per ora) 39,8 /h
- Numero di apnee 107 ostruttive
- Numero di ipopnee 134
- Tempo di russamento 40,2 min.(10,8%)
Una volta individuata la presenza di apnee/ipopnee e definito lo stadio della malattia (indice di gravità del problema) anche attraverso il completamento dello studio con la visita otorinolaringoiatrica ed eventualmente con la sleep endoscopy (valutazione dell’ostruzione delle vie aeree praticata con endoscopio a fibre ottiche per via nasale nel corso di sonno indotto da farmaci), si può procedere al trattamento della sindrome che diviene indispensabile soprattutto in virtù della serietà delle conseguenze che da tale patologia possono derivare al paziente quando non trattato o nel caso in cui lo stesso non accetti di curarsi (scarsa compliance al trattamento).
Si possono proporre cinque diverse opzioni terapeutiche concordate con lo pneumologo e dallo stesso coordinate con l’otorinolaringoiatra e con l’odontoiatra:
Correzione di cause favorenti l’OSAS
- Riduzione del peso corporeo
La maggior parte dei pazienti con OSAS è sovrappeso o obesa ed è dimostrato che il solo dimagrimento del paziente è spesso in grado di incidere in modo talvolta significativo sulla riduzione, quando non addirittura sulla scomparsa, degli episodi di apnea durante il sonno (vedi “Apnee del sonno, russamento e obesità: meglio la dieta o la CPAP?”). - Astensione dagli alcolici
Spesso, se consumati alla sera e prima di coricarsi (nelle 3-4 ore precedenti), gli alcolici riducono il tono muscolare, favorendo in tal modo la caduta all’indietro della base della lingua e la chiusura delle vie aeree a livello del faringe.
Una loro eliminazione dalla dieta (anche del solo vino dal pasto della sera) consente di ridurre gli episodi di apnea. - Evitare pasti abbondanti, specie alla sera.
Un pasto abbondante facilita il russamento e il precipitare delle apnee durante la notte. - Evitare o ridurre l’uso di benzodiazepine alla sera.
Questi farmaci, aventi un effetto ipnoinducente (sonniferi), favoriscono la comparsa di apnee del sonno.
Lo stesso vale per i barbiturici, la cui posologia deve sempre essere variata solo dal medico, anche e soprattutto in funzione dei motivi per i quali vengono prescritti, rifiutando in modo assoluto il “fai da te”.
Assunzione di posizione ottimale durante il sonno
Una grande quantità di pazienti affetti da sindrome delle apnee del sonno ostruttive e da russamento vede peggiorare
- il numero degli episodi di apnea/ipopnea (AHI)
- il numero degli episodi di desaturazione notturna dell’emoglobina (ODI)
- ed il tempo di russamento
quando dorme in posizione supina.
Tale situazione tende spesso a migliorare assumendo un decubito laterale durante il sonno, tanto che sono stati confezionati appositi cuscini in grado di mantenere e favorire tale posizione durante il riposo notturno.
E’ comunque indispensabile procedere ad una nuova polisonnografia eseguita durante l’uso degli stessi, per confermare l’efficacia del trattamento proposto o per procedere con altra opzione terapeutica in caso di una loro scarsa utilità.
Prescrizione di dispositivo ortodontico mobile (dispositivo di avanzamento mandibolare – MAD)
Tale dispositivo mobile in resina, confezionato dall’odontoiatra attraverso un’impronta personalizzata del cavo orale, rappresenta una misura proponibile ai pazienti con apnee del sonno in casi selezionati.
Spesso rappresenta una soluzione alternativa in quei pazienti che si siano dimostrati intolleranti alla CPAP (vedi dopo).
Prescrizione di ventilatore tipo CPAP
Rappresenta il “gold standard” per il trattamento della sindrome delle apnee del sonno, risultando spesso tutte le misure di cui si è discusso prima solo delle opzioni accessorie, per quanto talora importanti, facilitanti e adiuvanti la soluzione ma difficilmente in grado, se impiegate da sole, di portare il paziente ad un risultato stabile e soddisfacente.
L’apparecchio per CPAP ( Continuous Positive Airways Pressure) consiste in un ventilatore di dimensioni contenute collegato al paziente attraverso un tubo ed una mascherina faciale (nasale o oro-nasale).
Tale dispositivo è in grado di erogare un flusso d’aria continuo che consente di mantenere aperte le vie aeree, impedendo il collabimento (chiusura) dei punti critici responsabili dell’ostruzione respiratoria durante il sonno, evitando o limitando in tal modo le apnee notturne.
La tolleranza del paziente al ventilatore (compliance) è molto variabile da caso a caso e risulta fondamentale la disponibilità dell’operatore che imposta il sistema e che lo interfaccia con il paziente a provare con esso la migliore adattabilità dell’uno all’altro, personalizzando al massimo la programmazione ed il settaggio dell’apparecchio.
A questo proposito risulta fondamentale la scelta della mascherina facciale, valutando bene quella che meglio si adatta alla realtà anatomica del naso e della bocca del paziente allo scopo di evitare pericolose formazioni di ulcerette cutanee da eccesso di pressione sul viso (ancoraggio della maschera troppo serrato) o inopportune perdite d’aria ai lati della maschera che riducono l’efficienza dell’apparecchio.
E’ altresì estremamente importante una buona manutenzione del ventilatore ed una periodica rivalutazione dell’impostazione dei parametri della macchina al fine di garantire la prosecuzione del trattamento, evitando che il paziente abbandoni la terapia per scarso adattamento all’apparecchio subentrante nel tempo.
Il vantaggio percepibile da subito consiste nella scomparsa del russamento già fin dalla prima notte di trattamento, con miglioramento dell’ossigenazione del sangue e della qualità del sonno.
La maggior parte dei drop-out (abbandono della terapia) possono essere conseguenti all’impaccio provato dal paziente con il tubo e la maschera facciale, alla difficoltà a tollerarne l’accettazione per motivi psicologici (vergogna o aspettative negative nel giudizio del partner) o ad una soggettiva sensazione di soffocamento claustrofobico o di ansia.
Generalmente il criterio con il quale si prescrive una CPAP corrisponde, nel paziente con OSAS senza altre patologie concomitanti, ad un indice di apnea/ipopnea (AHI) superiore a 20 per ora, o ad un indice di desaturazione (ODI) superiore a 30 episodi per ora.
Nel caso in cui, invece, siano presenti nel paziente altre patologie quali il diabete, malattie cardiovascolari o neurologiche e marcata tendenza alla sonnolenza diurna, la CPAP può già essere presa in considerazione con AHI e ODI superiori a 5 episodi per ora.
Terapia chirurgica
Esistono rari casi selezionati in cui si potrebbe rendere necessaria una correzione chirurgica di anomalie o difetti anatomici tali da favorire il russamento e la comparsa delle apnee del sonno.
In ogni caso la valutazione dovrà essere fatta caso per caso dallo pneumologo e dallo staff specialistico che ne affianca l’azione, scegliendo ogni volta con il paziente la soluzione che meglio si adatta alla sua specifica condizione ed alla sua personale disponibilità al trattamento.
Visita Pneumologica
Che cos’è (e come viene fatta)?
Scopri tutte le fasi della visita specialistica e come il Dott. Enrico Ballor valuta il paziente per il disturbo che presenta.
Guarda il Video
Vuoi saperne di più?
Faccio il possibile per scrivere i miei articoli informativi nel modo più chiaro, semplice e soprattutto esaustivo che si possa.
Consiglio sempre ai miei lettori di leggere innanzitutto i link di approfondimento che propongo su ciascun articolo, nonché di visitare il portale Medicina del Respiro.

Hai bisogno di un parere medico per il tuo caso?
Non ci sono problemi.
Se credi che il tuo problema abbia carattere di urgenza e debba ricevere una consulenza medica specialistica puoi prenotare da qui una visita privata presso il mio studio.
Hai apprezzato questo articolo?
Realizzare questo sito e i suoi contenuti ha richiesto anni di lavoro.
Non solo: creare continuamente articoli informativi richiede un sacco di tempo, come puoi immaginare.
Non c’è miglior grazie che io possa ricevere da te se non sapere che condividerai questo articolo su Facebook, Twitter o LinkedIn.
A presto!